
この記事を読むのに必要な時間は約8分です。
糖尿病は一度発症すると完治が難しいと言われていますが、正しい治療と生活習慣の改善で症状のコントロールが可能です。本記事では、糖尿病の治療法を医師監修のもとで詳しく解説しています。
食事や運動療法・薬物治療の違いやポイントをわかりやすくまとめ、糖尿病と向き合うために知っておきたい予防法や日常生活のヒントもご紹介。 糖尿病と診断された方やその可能性がある方、家族が糖尿病を患っている方はこの記事で正しい知識を身に付けましょう。
今や国民病とも言われる糖尿病
-1024x576.png)
糖尿病は、日本人の5〜6人に1人が発症すると言われており、患者人口の多さから「国民病」とも言われている身近な病気です。まずは、身近な病気・糖尿病についてどんな病気かを知っておきましょう。
糖尿病の定義と分類
糖尿病は、血液中に含まれるブドウ糖が基準値よりも高い状態になる病気です。食事で摂取したり肝臓で作られたりするブドウ糖は、すい臓で分泌される「インスリン」によって細胞に吸収され、私たちの活動エネルギー源に変わります。糖尿病になると、インスリンが十分に機能せず、ブドウ糖が血液中に溢れてしまいます。
糖尿病は血液検査の数値で診断され、基準値は「空腹時血糖:126mg/dL以上」または「食後血糖:200mg/dL以上」のいずれか、または「HbA1c:6.5%以上」です。
糖尿病は多くの人に知られている病気ですが、糖尿病の中にはⅠ型糖尿病・Ⅱ型糖尿病の2タイプに分かれます。それぞれで発症する原因や自覚症状が異なるので、糖尿病の治療方法を知るためにまずは糖尿病のタイプを理解しておく必要があります。
各タイプの主な症状
まずⅠ型糖尿病は、遺伝や免疫疾患が原因で免疫反応の働きに異常が起こり、インスリン分泌細胞が壊れることが原因で発症します。インスリン分泌細胞が破壊されることで、インスリンの分泌が減る、もしくはまったく分泌されなくなります。
Ⅰ型糖尿病の主な症状として、普段からの口渇・多飲・多尿が挙げられます。さらに、Ⅰ型糖尿病はやせ型の人に多く、発症後も食事を摂っているのに体重減少が見られる場合もあります。
一方Ⅱ型糖尿病は、糖尿病患者の約9割がⅡ型糖尿病と言われており、「国民病」に該当しているタイプです。遺伝や生活習慣(運動不足・アルコールの過剰摂取・肥満・喫煙など)が原因で発症し、肥満や喫煙などの理由ですい臓から分泌されるインスリンが低下、または機能しなくなります。
Ⅰ型糖尿病と同様に、口渇・多飲・多尿といった症状もありますが、疲労感や手足のしびれ・痛みなどの症状も出ます。口渇に関しては、常時ではなく空腹時に感じることが多いです。
糖尿病の一般的な治療法について
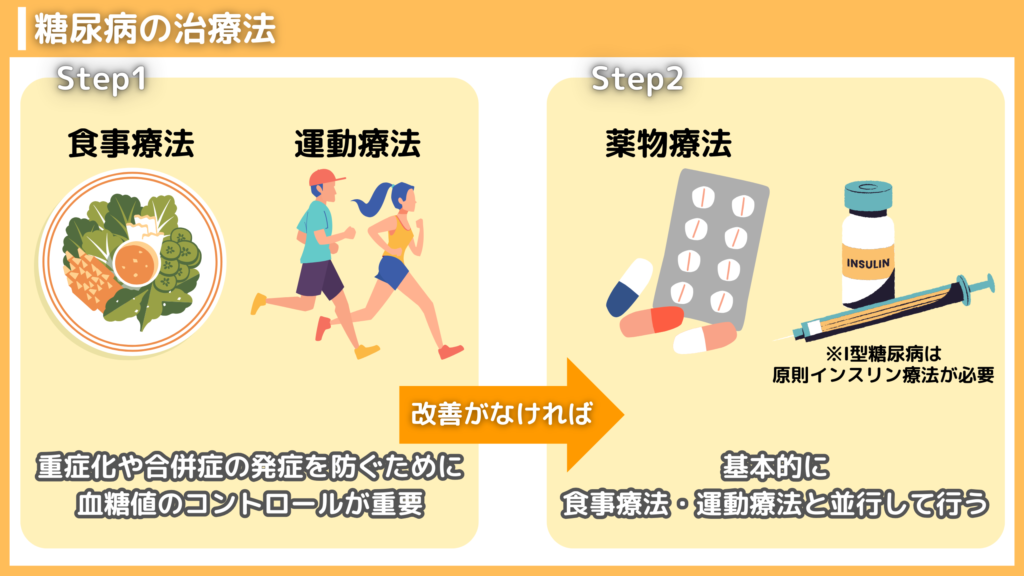
それでは、本題である「糖尿病の治療法」について解説します。まず、一般的な治療法として、血糖値のコントロールが必要です。糖尿病となる高血糖の状態を放置すると、自覚症状が重症化するだけでなく、身体のさまざまな機能や臓器に影響を与えて合併症を発症します。それらを防ぐために、血糖値のコントロールを行います。
食事療法のポイントと具体例
糖尿病の基本となる治療法として、食事療法が挙げられます。糖尿病は、インスリンの働き不足によって体内の糖を正常にコントロールできなくなってしまう状態です。摂取する糖の量と必要なエネルギーのバランスを適正に保つことで、インスリンの機能改善にも繋がります。
また、食事はⅡ型糖尿病となる原因のひとつでもあるため、糖尿病を発症した後だけでなく、糖尿病予備軍から食事療法を行っていく必要があります。
主に行う食事療法の具体例は、以下の通りです。
| 具体例 | 注意点 |
| 1日3食しっかり食べる | 朝を抜いたり夕食を多く摂ったりしない |
| 主食・主菜・副菜を用意し栄養素のバランスが摂れた食事にする | ・糖質の多い食材は控える・栄養素が偏った食事にしない |
| ①野菜②おかず③ご飯(炭水化物)の順に食べる | 食物繊維を先に食べて血糖値の急上昇を防ぐ |
| しっかり噛んでゆっくり食べる | よく噛むことでインスリンの分泌を促す働きがある |
| 腹八分に抑える | 食べたものを脂肪に変えないため、必要なエネルギー分だけ摂取する |
| 夜間・寝る前の食事は控える | 就寝4時間以内の食事は体重増加と高血糖になるリスクがある |
| 塩分を控えめにする | 糖尿病と高血圧が同時に発症するとインスリン抵抗性が強まるため、高血圧予防もする |
運動療法の重要性とおすすめの運動
食事療法と並行して行う治療法が「運動療法」です。運動を行うことで、体内に溢れているブドウ糖がエネルギーとして使われるだけでなく、筋肉量が増えて糖代謝をよくします。さらに、運動をすることで脂肪が減るため、インスリンの働きを高める効果も期待できます。
主に行う運動療法の具体例は、以下の通りです。
| 具体例 | 注意点 |
| 有酸素運動 | ・ウォーキング、ジョギング、水泳などの全身運動・週に150分以上/週に3回以上が目安 |
| レジスタンス運動 | ・腹筋、腕立て伏せ、ダンベルなど筋肉に負荷をかける・週に2~3回が目安 |
運動療法は、糖尿病治療において効果的ではありますが、血糖のコントロールが悪いとき(空腹時血糖値が250mg/dL以上)や合併症の状態次第では、運動を控えた方がいいケースもあります。
医師と相談し、状態に合わせた治療法を進めていきましょう。
糖尿病の薬物療法について
-1024x576.png)
糖尿病には、食事療法や運動療法以外に、病状次第では薬物治療を行うケースがあります。薬物治療は原則として、食事療法と運動療法と並行して行います。食事療法や運動療法を行わずに薬物治療のみと行うと、体重増加による肥満や脂質異常・高血圧を引き起こす可能性があるためです。
糖尿病の薬物治療には、大きく分けて飲み薬と注射薬の2つに分類されます。
経口血糖降下薬
薬物治療の第一段階は飲み薬で、血糖を下げる血糖降下薬を使用します。経口血糖降下薬には、「インスリンを出しやすくする薬」・「インスリンを効きやすくする薬」・「糖の吸収や排せつを調整する薬」があり、1種類だけ飲むのではなく、症状に合わせて複数の薬を組み合わせることもあります。
それぞれの作用と、主に使われる薬は以下の通りです。
| 種類 | 主な作用 | 主に使われる薬(一般名) |
| インスリンを出しやすくする薬 | すい臓のインスリン分泌不足を補い、インスリンを出させるように作用する | ・スルホニルウレア薬・速効型インスリン分泌促進薬・DPP-4阻害薬など |
| インスリンを効きやすくする薬 | インスリン抵抗性を改善してインスリンを効きやすくするように作用する | ・ビグアナイド薬・チアゾリジン薬・グリミン薬など |
| 糖の吸収や排泄を調整する薬 | ・血糖の急上昇を抑えるために食べ物に含まれる糖をゆっくり吸収するよう作用する・血中に溢れている糖を尿として排泄させるように作用する | ・α-グルコシダーゼ阻害薬・SGLT2阻害薬など |
インスリン療法
飲み薬では血糖値のコントロールができない場合や、飲み薬を長期間内服して効果がなくなってきた場合などに、インスリン療法と呼ばれる注射薬を使用します。
冒頭で解説した「Ⅰ型糖尿病」は、生活習慣病が原因で発症するものではないため、食事療法や運動療法だけでは血糖値の改善が見られず、原則インスリン療法が必要となります。ただし、Ⅰ型糖尿病だからといって食事療法・運動療法が必要ないわけではありません。Ⅰ型糖尿病を重症化させないために、インスリン療法と並行し症状に合わせながら食事療法・運動療法も行っていきます。
インスリン療法では、「インスリンを出しやすくする注射薬」と 「インスリン自体を補充する注射薬」を使用します。
それぞれの作用と、主に使われる薬は以下の通りです。
| 種類 | 主な作用 | 主に使われる薬(一般名) |
| インスリンを出しやすくする注射薬 | ・すい臓のインスリン分泌を促す・血糖値を上昇を抑える | ・GLP-1受容体作動薬 |
| インスリン自体を補充する注射薬 | ・インスリンそのものを外から補う | ・インスリン製剤 |
最新の糖尿病治療法がある?
のコピー-1-1024x576.png)
糖尿病の治療法と言えば、食事療法・運動療法・薬物治療の3つが代表的でしたが、今ではそのほかの治療法も確立してきています。今回は、最新の糖尿病治療法を紹介します。
幹細胞由来の膵島細胞移植の進展
主に生活習慣病から起因するⅡ型糖尿病とは異なり、すい臓のインスリン分泌細胞が壊されてしまうⅠ型糖尿病は、インスリンの分泌がほとんどなくなってしまうため、インスリンそのものを補充する治療が必要となります。
そこで最新の治療法として、ES細胞(胚性幹細胞)やiPS細胞(人工多能性幹細胞)とった「失われた細胞を再生し補充できる細胞=幹細胞」から作られた「膵島(すいとう)細胞」を移植し、インスリンの分泌を復活させる治療法が研究されています。この治療法は、日本だけでなく世界中で治療の研究が進められています。
実際に、令和7年には治験が開始される予定で、臨床実験も進められています。
人工膵臓の開発と実用化への道のり
Ⅰ型糖尿病を主としたすい臓でインスリンがまったく分泌されない状態について、重篤な糖尿病患者にはすい臓やすい島の移植が適用されます。しかし、現実には移植ドナーが不足しており、移植が受けられない重篤患者が多数いることが深刻な問題です。
この問題を解決すべく、開発が進んでいるのが「人工すい臓」です。
人工すい臓と言っても、すい臓そのものを人工的に作り出し自分のすい臓と入れ替えるわけではありません。人工すい臓は、糖尿病治療の助けとなる装置を装着し、現在の血糖値と変動状態を確認しながら、摂取するインスリンの量を微調整することができます。
そのときの状態に合ったインスリンの量を自動注入するため、低血糖や重大な合併症を引き起こすリスクを防ぐことができます。
ベッドサイド型の人工すい臓は、糖尿病患者の手術や救急医療の際に利用されるケースが多いです。持続的に静脈血採血を行い、リアルタイムで血糖値を測定し、必要なインスリン量・グルコース量を自動計算します。自動計算だけでなく、装着されているポンプでインスリンの注入も自動で行われます。
携帯型の人工すい臓は、日常生活の中で血糖値コントロールを補助してくれる装置となっており、腕やお腹に装着したセンサが低血糖を知らせてくれたり、小型のインスリンポンプと注入回路を装着して針を刺さずにインスリン摂取ができたりします。入浴時にも装置を外す必要はないため、痛みや手間を省いて糖尿病治療を継続できるよう、実用化も進められています。
糖尿病治療における合併症予防の重要性
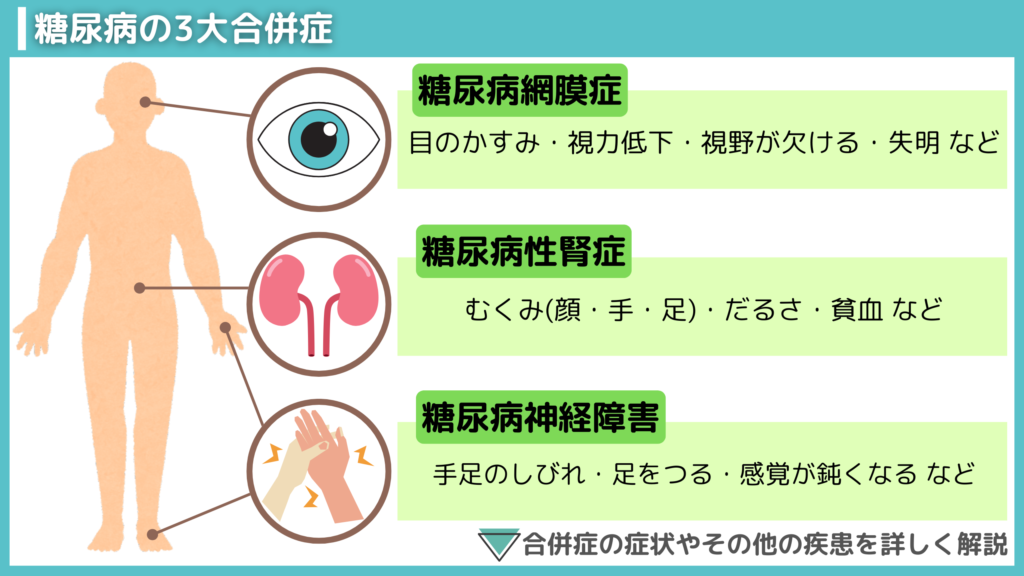
糖尿病は、重症化すると命に関わるような合併症を引き起こすリスクがあるため、さまざまな治療法によって血糖をコントロールしていく必要があります。
合併症の種類とリスク
糖尿病による高血糖の状態が続くと、血液がドロドロになり血管の壁が傷ついて硬くなる動脈硬化を引き起こします。さらに、神経や腎臓・目の網膜にまで悪影響を与え、合併症を発症するリスクがあります。
糖尿病には、「3大合併症」と呼ばれる3つの病気があります。
まず1つ目は、「糖尿病神経障害」です。主な症状は手足のしびれや痛み・冷えですが、合併症によって神経が麻痺すると感覚が鈍くなります。痛みや熱さなどに気付けなくなり、ケガややけどの発見が遅れてしまう恐れがあります。免疫力が低下して感染症にかかりやすい糖尿病患者は、傷口が悪化したり壊疽(えそ)したりする可能性も出てくる合併症です。
2つ目は、「糖尿病性腎症」です。血液をろ過して老廃物や不純物を尿として排泄する腎臓は、糖尿病の影響で機能が低下する恐れがあります。糖尿病腎症を発症すると、体内に水分が溜まりやすくなって顔・手・足がむくみが出たり、老廃物が体内に残り倦怠感を感じる場合があります。悪化して腎不全となると、尿が作り出せなくなり透析治療が必要になるケースもあります。
3つ目は、「糖尿病網膜症」です。神経や血管は眼の中にも張り巡らされているため、糖尿病は血眼中の神経の膜にある細い血管「網膜」にも悪影響を与えます。最初の症状は目のかすみや視力の低下を感じたりして、徐々に悪化すると視野が欠け、最悪の場合失明する恐れもあります。
糖尿病による合併症の中には、重症化すると命に関わる危険性の高い病気もあります。合併症を予防するためにも、適切な治療で血糖値を正常にコントロールしていくことが大切です。
生活習慣改善による予防策
糖尿病の治療で食事療法・運動療法・薬物療法を並行させて行うように、糖尿病の合併症を予防するには食事や運動面の生活習慣を改善する必要があります。
食事療法と運動療法に重複する部分はありますが、糖尿病を悪化させないために生活習慣を見直してみましょう。
- 1日3食・バランスのいい食事を摂る
- お酒を飲みすぎない
- 低GI食品(血糖の上昇を緩やかにする食品)を摂り入れる
- 適度に運動をする
- 適正体重(BMIを25以下)を維持する
- 禁煙する
糖尿病は定期検診と早期発見が重要
-1024x576.png)
糖尿病は進行すると大きなリスクのある病気であると分かっていただけたでしょうか。病状に合わせた適切な治療を行うために、まずは糖尿病を早期発見する必要があります。しかし糖尿病は、初期症状がほとんどなく自分で発見するには難しい病気です。年に1回は定期健診を受け、糖尿病の早期発見に繋げましょう。
あなたの健康を守る新しい選択
「ヤックル」
病院をもっと気軽に、もっと身近に。ヤックルは「定期的な通院が負担となる生活習慣病治療を、自宅で気軽に受けられるようにしたい!」という想いから生まれました。
- 予約不要で夜22時まで診療可能
- ビデオ通話診療で簡単に通院
- 血液検査などが自宅でできる
- 豊富な経験を持つ医師や糖尿病専門医が徹底サポート
生活習慣病は、放置すると命に関わる重大な病気に進行するリスクがあります。定期的な受診で命に係わる重大な病気への進行を予防することが何よりも重要です。ヤックルはあなたの健康を守るため、来院をいつでもお待ちしています。
今すぐLINEで簡単に診療を始めませんか?
\ヤックルのご利用方法/
\ヤックルの医師紹介/







